Psychiatrische Notfälle

Der Umgang mit Psychiatrischen Notfallpatient*innen ist ein Thema, das mit vielen Unsicherheiten behaftet ist, gerade für Notärzt*innen und den Rettungsdienst. Leider gibt es wenig Evidenz für solche Situationen, sodass wir, gemeinsam mit Eva einer psychiatrie-erfahrenen Kollegin versucht haben euch dieses kleine Kochrezept zusammen zu stellen. Gerade der Themenkomplex um Zwangseinweisung psychiatrisch erkrankter Patient*innen und die zugehörigen Gesetzesgrundlagen ist sehr komplex. Da es sich hierbei um Ländergesetze handelt, ist es schwierig, pauschale Aussagen zu treffen. Am besten ihr informiert euch im Vorfeld über die bei euch gültigen Gesetze und Gegebenheiten, damit ihr euch nicht erst vor Ort in einer womöglich stressigen Situation darüber befassen müsst. Vielleicht haben wir da auch was ziemlich Cooles für euch in der Pipeline 😉
Warum ist das Thema überhaupt wichtig?
Trotz einer in den letzten Jahren insgesamt ungefähr gleichbleibenden Anzahl psychiatrischer Erkrankungen ist die Anzahl psychiatrischer Notfälle in den letzten Jahrzehnten kontinuierlich angestiegen. Das ist wahrscheinlich unter anderem auf die unzureichende ambulante Versorgungssituation psychiatrischer Patient*innen und die langen Wartezeiten auf Therapieplätze zurückzuführen. Je nach Quelle und untersuchtem Standort sind psychiatrische Notfälle die zweit bis vierthäufigste Einsatzursache für den Rettungsdienst! Hierunter sind die häufigsten Indikationen Intoxikationen (hier wiederum Alkohol), akute Erregungszustände, Psychosen, Delir und Suizidalität. In diesem Beitrag soll es besonders um den Umgang mit akuten Erregungszuständen/ Psychosen und Suizidalität gehen. Zum Thema Delir gibt es hier schon einen ausführlichen Beitrag von uns. Insbesondere beim Delir ist es wichtig, auch präklinisch daran zu denken!!!
Was macht nun aber psychiatrische Notfallpatient*innen so besonders? Häufig sind psychiatrische Notfälle komplexe interdisziplinäre Problemkonstellationen mit häufig psychischen, somatischen und sozialen Problemfeldern. In einer Studie von Henneman et al. wiesen beispielsweise 63 % der Patient*innen eine organische Ursache für eine neu aufgetretene psychiatrische Störung auf! Zudem gestaltet sich die Befunderhebung und Diagnostik bei psychiatrischen Patient*innen häufig krankheitsbedingt schwierig. Leider ist diese Patient*innenklientel im Vergleich zur Realität insbesondere in der notärztlichen Ausbildung meist völlig unterrepräsentiert und es gibt auch wenige Möglichkeiten (Kurse etc.) sich hier weiterzubilden, was zu viel Unsicherheit im Umgang mit diesen Patient*innen führt.
Psychiatrische Notfallpatient*innen sind meist Menschen in einer psychischen Krise. Eine Krise ist ein Ereignis, dass durch äußere Belastungsfaktoren entstehen kann oder durch ein Ereignis, das durch subjektive Interpretation als bedrohlich erlebt wird. Der Auslöser der Krise muss für uns Außenstehende hierbei nicht unbedingt nachvollziehbar sein! Dieses Ereignis übersteigt die individuelle Fähigkeit des/ der Patient*in zur Bewältigung und führt damit zur Krise.
Akute Psychose/ Akuter Erregungszustand
Fallbeispiel:
Ihr werdet zu einem 30-jährigen Mann mit einer bekannten Psychose alarmiert. Die Mutter hat den Rettungsdienst verständigt, weil der Patient in letzter Zeit wieder zunehmend Stimmen hört und „wirres Zeug“ redet. Von der Mutter erfahrt ihr, dass der Patient aktuell keine Medikamente gegen seine Erkrankung einnimmt. Während des letzten psychotischen Schubs habe er die Mutter massiv verprügelt, sodass die Mutter jetzt große Angst vor dem Patienten hat und sich bedroht fühlt. Aktuell sei es aber noch zu keinem Angriff gekommen.
Ihr geht gemeinsam mit der Mutter in die Wohnung. Der Patient hat sich in seinem Zimmer verbarrikadiert und möchte nicht herauskommen. Durch die Tür gibt er an, er habe keine Probleme, es gehe ihm gut und er wisse nicht, was das Ganze überhaupt soll. Und nein, suizidal sei er auch nicht.
Durch ein langes Gespräch kann der Patient dazu bewogen werden, die Tür zu öffnen. Er wirkt sehr erregt.
Wie also gehen wir weiter vor?
Wie es auch für alle anderen Notfallsituationen gelehrt wird, ist es auch hier sinnvoll, sich zunächst einmal über die 3-S also „scene, safety und situation“ Gedanken zu machen. Besonders wichtig ist allerdings der „Support“. Am besten so früh wie möglich, sollte man sich fragen, ob man mit dem bereits anwesenden Team alleine mit der Situation zurechtkommt, oder ob man ggf. Verstärkung z. B. Polizei und Feuerwehr zum Öffnen der Tür oder je nach Bundesland z. B. das Ordnungsamt zum Durchsetzen der Zwangseinweisung benötigt. Die zusätzlichen Einsatzkräfte können sich am Anfang auch gut im Hintergrund halten und dazu kommen, wenn sie gebraucht werden.
Nun beginnen wir ein Gespräch mit dem Patienten. Hierbei kann es hilfreich sein, dass nur eine Person aus dem Team mit dem Patienten spricht. Das muss nicht zwangsläufig der Notarzt/ die Notärztin sein! Manchmal reagieren Patient*innen besonders gut auf einzelne Teammitglieder, dann kann man diesen auch die Gesprächsführung überlassen. Insgesamt sollte man versuchen, eine möglichst ruhige Gesprächsatmosphäre zu schaffen. Es ist hilfreich, im Gespräch gut zuzuhören und sich exakte Formulierungen zu merken (z. B. Wahninhalte), da diese später z. B. bei der Ausstellung des ärztlichen Zeugnisses sehr hilfreich sein können. Wichtig ist im Gespräch den Patienten/ die Patientin nicht in die Ecke zu drängen, sondern ihm einen Rückzug zu ermöglichen. Gleichzeitig kann und sollte man freundlich, aber bestimmt Grenzen setzen, wenn eigene Grenzen (z. B. Körperkontakt) überschritten werden. Essenziell ist auch, dass man potenziell gefährliche Gegenstände (z. B. Messer) sichert und aus der Reichweite der/ des Betroffenen entfernt.
Insgesamt sollte man, egal wie bizarr sich die Situation möglicherweise darstellt, versuchen den Patienten/ die Patientin als ernst zu nehmenden Gesprächspartner zu behandeln, sich vorzustellen und dem Patienten die Situation zu erklären (z. B. „Wir sind hier, weil sich Ihre Mutter um Sie Sorgen macht…“)
Bei der Anamnese sollte man versuchen, die wichtigsten Fragen zu priorisierten, da die Patient*innen häufig nur begrenzt kooperativ sind.
Hilfreiche Formulierungen können sein:
- Mit offenen Fragen beginnen! Wie geht es Ihnen?
- Fühlen Sie sich gerade bedroht oder verfolgt? Z. B. von uns?
- Wo sind sie denn gerade? Wissen sie, warum wir hier sind? Hier ist es wichtig, die Patient*innen ernst zu nehmen und sich nicht in Diskussionen verwickeln zu lassen. Wenn man Patient*innen korrigiert („Nein, ich bin nicht Darth Vader, ich bin die Notärztin und möchte Ihnen helfen“), sollte man dies freundlich und sachlich tun.
- Sie wirken abgelenkt, wenn ich mit ihnen spreche. Gibt es Stimmen, die sie hören?
- Kennen sie die Stimmen? Was sagen die Stimmen? Geben die Stimmen ihnen Aufforderungen, etwas zu tun? Und wenn ja, können sie sich dann dagegen entscheiden das zu tun?
- Psychiatrische Vorerkrankungen? Psychiatrische Vorbehandlung? Wo fand diese statt? Medikation? → wurde diese eingenommen? somatische Vorerkrankungen?
- Drogenkonsum? Alkohol? Wie oft und wann zuletzt? Es kann hilfreich sein, die unterschiedlichen Substanzen einzeln abzufragen.
- Anamnestische Hinweise auf primär somatische Genese z. B. des akuten Verwirrtheitszustands aufgrund der Vorerkrankungen z. B. akute Elektrolytentgleisung bei Dialysepatient*innen, Tumorerkrankung mit zerebralen Metastasen, stattgehabter Krampfanfall?
- Neurologische Vorerkrankungen? Parkinson? Demenz? MS? → neurologische Vorstellung erwägen!
- Fremdanamnese einholen! (CAVE: Vorher Zustimmung der Patient*innen einholen! “Wäre es in Ordnung, wenn ich auch mit ihrer Mutter mal spreche? Gibt es jemanden, der sie gut kennt, den ich mal anrufen kann?”
- Gibt es eine gesetzliche Betreuung? Kontakt? Ggf. versuchen den Betreuer zu erreichen, da diese ihre Klient*innen häufig auch sehr gut kennen.
Bei der körperlichen Untersuchung sollte man unbedingt den Eigenschutz beachten! Hierbei gilt: Nur so viel wie notwendig! Natürlich wäre eine vollständige körperliche Untersuchung, ein 12-Kanal EKG und ein vollständiges Monitoring wünschenswert, dies ist jedoch häufig schlicht nicht praktikabel. Daher sollte man sich fragen, ob das in der Situation hilfreich und notwendig ist. Dennoch sollte man kritisch hinterfragen, ob es klinische oder anamnestische Hinweise für eine potenziell lebensbedrohliche Differential- oder Nebendiagnose gibt:
- Trauma? Verletzungen? Kopfanprall? → Bildgebung erforderlich?
- Infektion? Sepsis?
- Fokal neurologisches Defizit? V.a. Apoplex/ ICB
- BZ!!!
- Exikkose
- Fluktuierende Symptomatik → eher Delir als Psychose!
Auch die Art der Halluzinationen kann differentialdiagnostisch hilfreich sein:
- Schizophrenie: akustisch (Stimmenhören, insbesondere imperative oder kommentierende Stimmen), sehr selten Zönästhesien (taktile Halluzinationen)
- Alkoholhalluzinose: akustisch, CAVE! Alkoholentzugsdelir: optisch
- Delir: optisch!!
Exkurs: Stimmenhören
- Kommentierenden Stimmen: Stimmen, die die Situation, die Umgebung oder den Patienten kommentieren
- z. B. “die Psychiaterin sollte mal ihren Schreibtisch aufräumen”, “du stinkst, niemand mag dich”.
- Negative kommentierende Stimmen können die Stimmung der Patient*innen stark beeinflussen und zu Anspannung führen.
- Dialogisierenden Stimmen: Patient*innen steht mit den Stimmen im Dialog, Patient:innen sprechen mit jemandem, der nicht im Raum ist
- Imperative Stimmen: Stimmen, die Patient:innen zu etwas auffordern z. B. “geh auf die linke Seite der Straße”
- Wichtig! Kann der Patient sich von den Aufforderungen der Stimmen distanzieren und das nicht tun, was die Stimmen sagen?
- Imperative Stimmen mit gefährlichen Inhalten z. B. “Spring aus dem Fenster!”
- Imperative Stimmen per se sind ein Gefährdungsaspekt!
Notfallmedikamente
Grundsätzlich gelten für psychiatrische Notfallmedikamente die gleichen Anforderungen wie für alle unsere anderen Notfallmedikamente: Sie sollten idealerweise schnell wirken, eine kurze Halbwertszeit haben, keine oder nur geringe Interaktionen, sicher für Patient*innen und Anwender*innen sein und Effektiv gegen die Zielsymptomatik helfen.
Gerade die Gefahr von Interaktionen ist präklinisch nicht zu vernachlässigen, da wir hier im Gegensatz zur Klinik nicht die Möglichkeit eines vorherigen Drogenscreenings haben. Aufgrund der hohen Gefahr einer Atemdepression sollten, wenn irgendwie möglich bei einer (vermuteten) Alkohol- oder Opiatintoxikation KEINE Benzodiazepine gegeben werden. Hier kann man bevorzugt Haloperidol und/ oder Clonidin verwenden. Wichtig ist jedoch, dass Psychiatrien häufig Fachkliniken ohne Möglichkeit eines Monitorings sind und deshalb je nach Klinik pharmakologisch anbehandelte Patient*innen aufgrund der fehlenden Überwachungsmöglichkeiten nicht aufgenommen werden können. Um Ärger und Frust auf beiden Seiten zu vermeiden, empfiehlt es sich daher, dies mit der aufnehmenden Klinik vorher telefonisch abzuklären. Gerade präklinisch ist die Auswahl an Medikamenten und die Erfahrung mit speziellen Psychopharmaka häufig sehr begrenzt, sodass es sich empfiehlt, die Medikamente zu verwenden, die man zur Verfügung hat und mit denen man sich am besten auskennt.
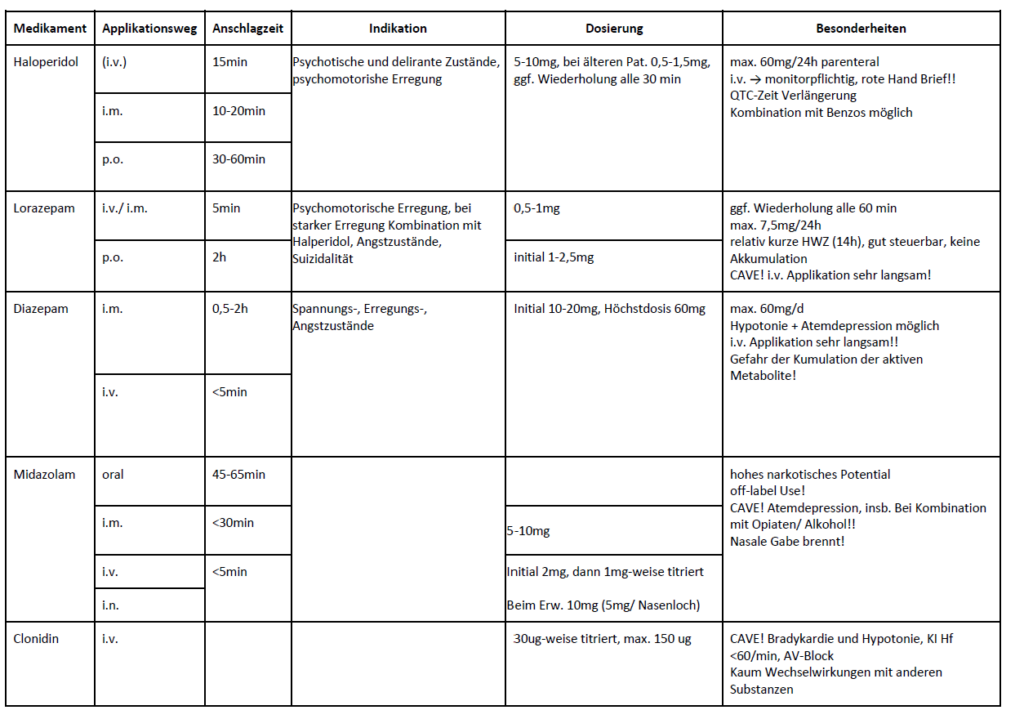
Disclaimer: Alle Dosierungen sind wie immer nach bestem Wissen und Gewissen recherchiert und wie immer ohne Gewähr!
Kleiner pharmakologischer Exkurs z. B. für die Klinik
- Benzodiazepine → Wahl der Substanz nach Zielsymptomatik und gewünschten Effekt
- Sedierung → Diazepam
- Anxiolyse → Lorazepam
- Katatonie, Stupor, Mutismus → Lorazepam
- Schneller Wirkeintritt → Diazepam p.o., Midazolam
- Parenterale Applikation → Lorazepam, Midazolam
- Suizidalität → Lorazepam, häufig hohe Dosierungen erforderlich!
- Alhoholentzugsdelir → Clomethiazol
- Antipsychotika → Wahl der Substanz nach gewünschten Effekt und Applikationsform
- parenterale Gabe → Haloperidol, Olanzapin, Aripiprazol, Ziprasidon
- Sedierung → Olanzapin
- niedriges EPS-Risiko → Aripiprazol, Ziprasidon, Olanzapin
- schneller Wirkeintritt → Haloperidol, Ziprasidon
- Kombination mit Benzos möglich → Haloperidol, Ziprasidon
- Intoxikation → Haloperidol
- Delir → Risperidon, Haloperidol, Amisulprid
- ältere/ multimorbide Pat. → Haloperidol, Risperidon
Suizidalität
Fallbeispiel
Ihr werdet wegen akuter Suizidalität zu einer 19-jährigen Patientin alarmiert. Angerufen hat der Ex-Freund der Patientin, da sie im Rahmen der Trennung am Telefon zu ihm gesagt hat „wenn du dich von mir trennst, bringe ich mich um.“ Die Patientin wohnt noch bei den Eltern, die von dem allem überhaupt nichts mitbekommen haben. Ihr trefft die Patientin völlig verheult in ihrem Zimmer an.
Wie gehen wir weiter vor?
Zunächst ist es wichtig, eine Art therapeutischer Beziehung zur Patientin aufzubauen und ihr Vertrauen zu gewinnen. In diesem Fall bietet es sich zum Beispiel an, das Gespräch ggf. ohne die Eltern oder im Beisein der Eltern zu führen, je nach Wunsch der Patientin. Man sollte versuchen, der Patientin ein Gefühl von Sicherheit zu vermitteln und sie zu validieren. Grundsätzlich sollte man jede Suiziderklärung-/ Äußerung zunächst einmal ernst nehmen. Es kann hilfreich sein, konkret nach der Ausgangssituation zu fragen z. B. “ Sie haben gegenüber ihrem Freund lebensmüde Gedanken geäußert, er hat sich deshalb große Sorgen gemacht und uns angerufen“. Man braucht keine Angst zu haben, ganz konkret nach Suizidalität zu fragen! Patient*innen sind häufig entlastet, wenn sie darüber sprechen können.
Kontinuum/ Stufen Suizidalität
(Nach Woltersdorf und Franke 2006) → Steigerung des Suizidrisikos von Stufe zu Stufe, ggf. auch fließender Übergang/ situativer Wechsel zwischen den einzelnen Stufen
- Wunsch nach Ruhe/ Pause → Unterbrechung im leben mit dem Risiko zu versterben, eher passive Suizidalität
- Todeswunsch → Wunsch jetzt oder in Zukunft lieber tot sein zu wollen
- Suizidgedanke
- Erwägung als Möglichkeit
- Impuls (spontan sich aufdrängend, zwanghaft)
- Suizidabsicht → mit/ ohne Plan, mit/ ohne Ankündigung
- Suizidhandlung
- vorbereiteter Suizidversuch, begonnen und abgebrochen (Selbst-/ Fremdeinfluss)
- durchgeführt (selbst gemeldet, gefunden)
- gezielt geplant/ impulshaft durchgeführt
Evaluation akuter Suizidalität
Es gibt einige Fragen, die dabei helfen können, eine akute Suizidalität und ihr Ausmaß zu evaluieren:
- Gibt es lebensmüde Gedanken?
- Habe sie konkrete Pläne, sich das Leben zu nehmen? Was wären die konkreten Pläne?
- Probehandlungen: Haben sie sich den Strick schon mal probeweise um den Hals gelegt? Sind sie schonmal zu der Brücke gefahren? Standen sie schon mal am Fenster und habe runter geguckt?
- Haben sie schon mal versucht, sich das Leben zu nehmen?
Risikofaktoren für Suizid
Grundsätzlich kommt es zwar zu einer Zunahme der Suizidalität mit zunehmendem Lebensalter, jedoch sind Suizidversuche bei jüngeren Patient*innen häufiger. In Europa geschehen mehr Suizide durch Männer und mehr Suizidversuche durch Frauen. Häufig liegen Suizidversuchen psychiatrische Erkrankungen zugrunde, vor allem affektive Störungen (hier vor allem bipolare Störung), Suchterkrankungen und Persönlichkeitsstörungen. Die Suizidrate und Suizidmethoden hängen direkt mit der Verfügbarkeit der Methode zusammen, so kommt es zum Beispiel in Ländern mit lockereren Waffengesetzen zu mehr Suiziden durch Waffengebrauch.
Es gibt zahlreiche anamnestische Faktoren, die das Suizidrisiko von Patient*innen steigern können (aus: Nurses Global Assesment of Suicide Risk) Obwohl der Score für die Präklinik aufgrund des Zeitaufwands nicht praktikabel ist, kann das Vorliegen dieser anamnestischen Faktoren dabei helfen, die Situation besser einzuschätzen:
- Hoffnungslosigkeit
- Kürzliche entstanden schwierige Lebenssituationen (Arbeitslosigkeit, finanzielle Sorgen, Trennungen)
- Depressionsdiagnose
- sozialer Rückzug
- Äußerungen von Suizidabsichten
- konkrete Planung eines Suizids (Tabletten sammeln, Strick kaufen)
- positive Familienanamnese auf Suizid
- kürzlicher Verlust einer Bezugsperson/Trennung
- Vorliegen psychotischer Symptome
- Witwe/Witwer
- frühere Suizidversuche
- schwierige sozioökonomische Verhältnisse
- Vorliegen einer Alkoholabhängigkeit
- Bestehen einer terminalen Erkrankung
- mehrere psychiatrische Hospitalisationen in den letzten Jahren
Ein weiterer wichtiger und häufig unterschätzter Risikofaktor ist die Steigerung der Suizidalität, die in der Phase der Eindosierung von Antidepressiva z. B. SSRIs auftreten kann. Dadurch, dass die Antriebssteigerung durch die Medikamente auftreten kann, bevor der antidepressive Effekt eintritt, haben diese Patient*innen in den ersten Wochen ein erhöhtes Suizidrisiko!
Umgang mit chronischer Suizidalität
Es gibt psychiatrische Krankheitsbilder, die mit einer chronischen Suizidalität einhergehen können, wie zum Beispiel die emotional instabile Persönlichkeitsstörung vom Borderline-Typ. Neben der häufig dauerhaft bestehenden latenten Suizidalität kann es zu akuten suizidalen Krisen kommen. Man sollte sich also nicht dadurch verunsichern lassen, dass diese Patient*innen immer suizidal sind. Viel mehr ist es wichtig herauszufinden, ob sich die Patient*innen in einer akuten Krise befinden („Ist es aktuell schlimmer als sonst?“, „Fühlen Sie sich absprachefähig?“). Hierbei kann es sehr hilfreich sein, nach akuten Auslösern für eine suizidale Krise zu fragen. Wichtig ist, dass man auch die Suizidalität chronisch suizidaler Patient*innen ernst nimmt, da dies eine Patient*innengruppe mit sehr hoher Mortalität ist, sowohl durch die Suizidalität als auch akzidentiell durch Selbstverletzung.
Exkurs: Selbstverletzung und Borderline
Selbstverletzung ist ein Symptom, das bei vielen verschiedenen psychischen Erkrankungen auftreten kann z. B. Borderline, Depressionen etc. Viele Patient*innen verletzen sich selbst, um z. B. Spannung abzubauen oder Emotionen zu regulieren. Primär hat selbstverletzendes Verhalten erst mal nichts mit Suizidalität zu tun! Nicht jede Selbstverletzung ist ein Suizidversuch! Allerdings können schwerwiegende Selbstverletzungen auch unabsichtlich lebensbedrohlich enden! Gerade Patient*innen mit Borderline Persönlichkeitsstörung sind in der Interaktion häufig für alle Beteiligten schwierig. Hierbei ist es wichtig zu bedenken, dass dies weder böse Absicht der Patient*innen ist, noch etwas mit dem Behandler*innen persönlich zu tun hat. Viel mehr sind pathologische Bindungsmuster ein wichtiger Teil dieses Krankheitsbildes!
Was tun nach erfolgtem Suizidversuch?
Hier ist es besonders wichtig, an den Eigenschutz zu denken! Häufig sind die Patient*innen potenziell vital bedroht, sodass hier in der Regel ein Monitoring und ein i.v.-Zugang etabliert werden sollte. Die Suizidmethode sollte bei der Wahl des passenden Zielkrankenhauses eine Rolle spielen. So kann es z. B. sein, dass nach versuchtem Erhängen die Vorstellung in einem Krankenhaus mit HNO sinnvoll ist. Bei Intoxikationen sollte immer Rücksprache mit dem Giftnotruf gehalten und entsprechend der erforderlichen Maßnahmen (Dialyse, Notfall-Gastroskopie etc.) die passende Zielklinik gewählt werden. Zudem sollten an der Einsatzstelle alle verfügbaren Informationen gesammelt werden (Wie viele Tabletten wovon? Gibt es ggf. Medikamente von Angehörigen, die auch noch eingenommen wurden? Wie lange ist die Einnahme her?). Am einfachsten ist es häufig die Verpackungen der Medikamente/ Substanzen einzupacken und für die Weiterbehandler mitzunehmen.
Patient*innen nach einem Suizidversuch sind per se nicht absprachefähig und sollten in einer Klinik vorgestellt werden!
Do’s
- Ruhe bewahren und versuchen, eine ruhige Atmosphäre zu schaffen. Das ist Medizin wie jede andere auch.
- Erkenne und kontrolliere deine eigenen Emotionen! Psychiatrische Patient:innen können viele Emotionen in uns auslösen, die uns ggf. am professionellen Arbeiten hindern können! Denk daran, dass das bei deinen Teammitglieder*innen auch so sein kann.
- Nach psychiatrischen Vorerkrankungen und Substanzkonsum fragen.
- In der Einzugsgebiet-Psychiatrie des/der Patient*in anrufen und nachfragen, ob der/die Pat. bekannt ist.
- An Eigenschutz denken und Patient*innen nicht in die Ecke drängen.
- Wichtige Fragen einfach offen stellen! Z.B. Verfolgungserleben, Suizidalität etc.
- Rücksprache mit der aufnehmenden Klinik halten, falls eine Akutmedikation notwendig ist.
- An lebensbedrohliche somatische Ursachen für einen akuten Verwirrtheitszustand/ Erregungszustand oder lebensbedrohliche Begleiterkrankungen (z. B. SHT) denken.
- Sich über die lokalen Gegebenheiten und Gesetzesgrundlagen informieren und sich mit dem Papierkram vertraut machen!

Don’ts
- Erwarten, dass ein*e psychiatrische*r Patient*in für dich nachvollziehbar reagiert.
- Psychiatrischen Patient*innen gegenüber laut werden. Dass Patient:innen ggf. unkooperativ und bedrohlich sind, liegt an ihrer Erkrankung. Das ist in den seltensten Fällen persönlich gegenüber dem Rettungsdienst gemeint.
- Patient*innen nicht korrigieren! “hier gibt es gar keine blauen Spinnen”, “dass ihr Freund sich getrennt hat, ist doch kein Grund, nicht mehr leben zu wollen!“
- Mit zu vielen Personen gleichzeitig auf die Patient:innen einreden.
- Bezos bei Alkoholintoxikation!
- Patient*innen in Bauchlage fixieren, insbesondere wenn Medikamente verabreicht wurden oder die Patient*innen intoxikiert sind.
- Unprofessionell werden. Psychiatrische Patient*innen können extrem nervig sein, aber sie können genauso wenig für ihre Erkrankung wie Patient*innen mit STEMI.
- Alle Mythen glauben, die von erfahrenen Kolleg*innen über PsychKG und Co. erzählt werden. Lieber kritisch hinterfragen.
Autorinnen: Dr. med. Eva Dahmen, Paula Hofstetter
Quellen
Henneman, P. L., Mendoza, R., & Lewis, R. J. (1994). Prospective evaluation of emergency department medical clearance. Annals of Emergency Medicine, 24(4), 672–677. https://doi.org/10.1016/S019606449400199X.
https://link.springer.com/article/10.1007/s10049-020-00806-4
https://www.dgppn.de/schwerpunkte/menschenrechte/uebersicht-psychKGs/landesgesetze.html
https://link.springer.com/article/10.1007/s00115-014-4148-x
https://pubmed.ncbi.nlm.nih.gov/18576902/

„Es gibt zahlreiche anamnestische Faktoren, die das Suizidrisiko von Patient*innen steigern können (aus: Nurses Global Assesment of Suicide Risk)“
meint eher sowas wie „einschätzen“ o.ä., oder?
(Und am Ende fehlt der Punkt…)
Tolle Folge und toller Artikel zu dem Thema, vielen Dank!