PVL-Staphylokokken – Der Feind unter meiner Haut

Bevor du weiter liest ein Content warning: Im Verlauf gibt es klinische Bilder (Lungenentzündung und Hautinfektionen), um einen besseren Eindruck der Erkrankung zu gewinnen. Falls du diese nicht sehen willst, schließe die Seite wieder.
Fallbeispiel 1:
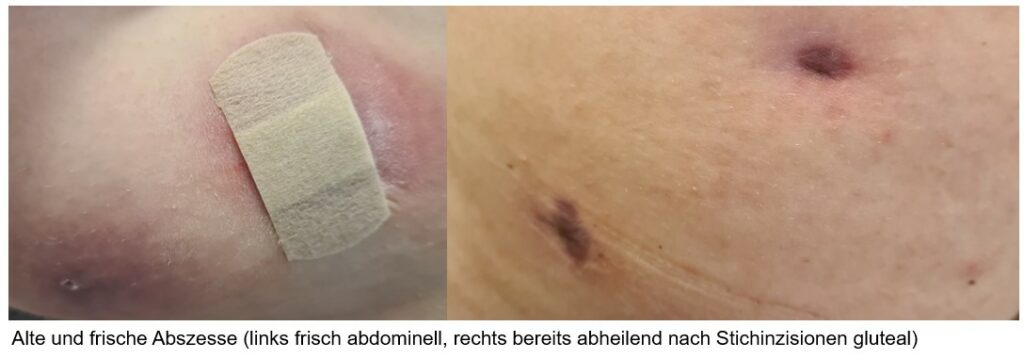
Die 31-jährige Maja stellt sich in der Arztpraxis vor. Wieder einmal ist der jungen Mutter ein Abszess gewachsen. Seit ca. 1,5 Jahren quält sie sich damit schon herum. Immer wieder thronen Eitergefüllte, rote Schwellungen ihren Körper. Erst am Oberschenkel, dann am Bauch und nun mitten auf dem Gesäßmuskel. Immer wieder wetzen die Ärzte die Messer und nun zieren bereits mehrere Narben schon ihren Körper. Vorher war sie komplett gesund gewesen. Kein Diabetes, kein Übergewicht, nimmt regulär keine Medikamente ein. Ab und zu habe sie mal eine Nasennebenhöhlenentzündung bekommen. Der Assistenzarzt wundert sich, dass die junge Patientin gar nicht in das Bild eines mit ständigen Abszessen-kämpfenden Patienten passt. Sie sei bereits beim Kardiologen gewesen und habe schon diverse Bluttests hinter sich. Er versorgt die Patientin erneut mit einer Stichinzision und trotz kleiner Eiterkappe, zeigt sich in der Tiefe nur induriertes Gewebe. Er kann sich keinen Reim daraus machen. Und auch die Stellen der Abszesse sind sehr untypisch. Weder Hautfalten wie Leisten oder Achsel sind betroffen. Er fängt an zu googeln. Gab es nicht in Immunologie Kinder, welche ständig Abszesse bekamen? Er findet Seiten zur septischen Granulomatose und kongenitalen Neutropenie. Aber warum sollte eine junge Frau spontan im Erwachsenenalter einen Immundefekt bekommen? Also ruft er eine Freundin, die in der Immunologie arbeitet, an, um einmal zu fragen, wie er denn die Patientin dort vorstellen könnte. Inka, die Immunologin, fragt ihn aber, ob er von den Abszessen bereits einen Abstrich genommen hätte, es gäbe da einen besonderen Keim, welcher dieses auslösen könnte.
Fallbeispiel 2:
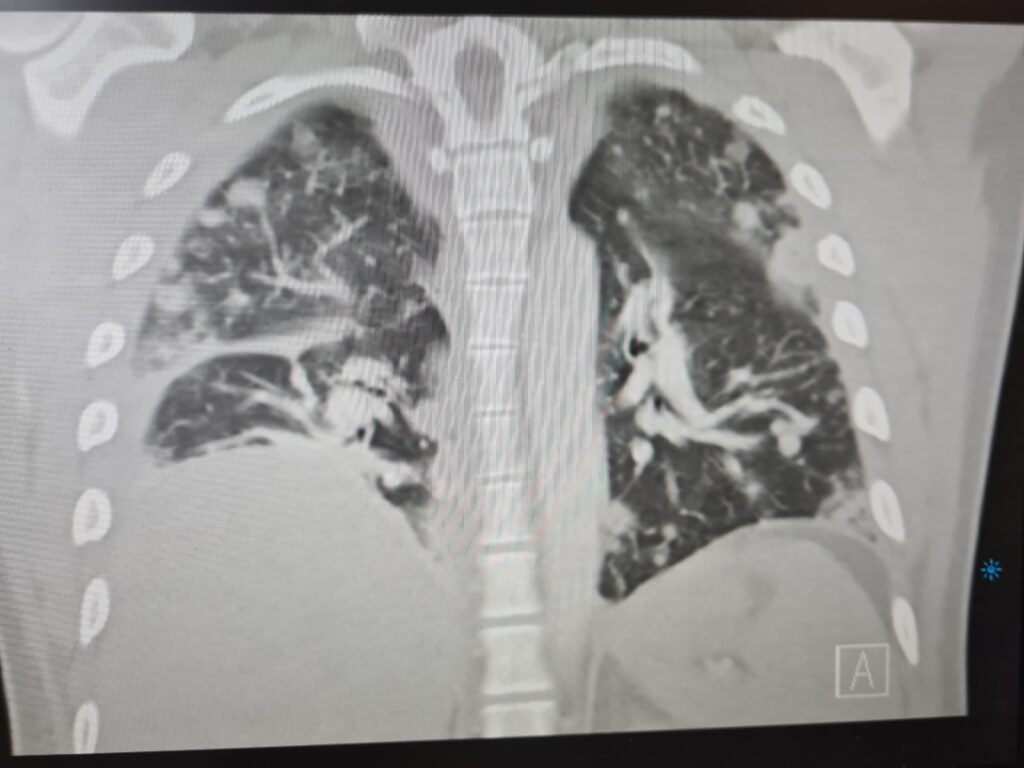
Daniel hatte ein wirklich schönes Wochenende. Er war lange mit seiner Freundin im Park spazieren, doch nachdem die beiden wieder zuhause waren, bemerkte er einen kleinen Pickel am Knie. Hatte er dort vorher einen Mückenstich? Er weiß es nicht genau. Dieser Pickel war schnell ausgedrückt und nach dem langen Tag fröstelte es ihn etwas, weshalb er sich ein heißes Bad einließ. Trotz des heißen Wassers, welches über seinen Körper rann, wurde es dem 29-Jährigen nicht richtig warm. Also ging er schlotternd ins Bett. Am nächstem Tag ging es ihm deutlich schlechter. Die Stelle am Knie hatte sich mittlerweile stark vergrößert und am Unterarm rechts und links wuchsen weitere Stellen. Als sich dann auch noch am linken Unterschenkel ein Abszess bildete und er zusätzlich Luftnot bekam, wurde es seiner Freundin endgültig zu bunt. Sie packte Daniel kurzerhand ein und fuhr ihn in die nächste Notaufnahme. Innerhalb von 2 Tagen verschlechterte sich Daniels Zustand dramatisch. Der sich ausbreitende Abszess des Knies, welcher zunächst im Vordergrund stand, schien im Verlauf auch nach einer schnellen operativen Versorgung, gar nicht mehr das große Problem zu sein. Es war vielmehr die Luftnot, die Daniel wirklich Probleme bereitete. Jede kleine Anstrengung führte dazu, dass er um Luft rang. Nachdem ein Röntgen-Thorax durchgeführt wurde, schloss sich aufgrund des ausgeprägten Befundes gleich noch eine Computertomografie an. Die Bildgebung sah wirklich wüst aus.

Allgemeines:
Ungefähr 30 % der Menschen sind besiedelt mit Staphylococcus aureus. Das sind grampositive, traubenartig zusammenliegende kugelförmige Bakterien. Selten kommt es dazu, dass diese Bakterien das Exotoxin PVL produzieren. PVL steht für Panton-Valentin Leukocidin. Dieses führt zur Porenbildung in der Zellwand und schädigt Epithel sowie Leukozyten. Daher kann sich die Infektion besser ausbreiten und häufig rezidivieren.
Der häufigste Übertragungsweg ist der körperliche Kontakt.
Diagnostik:
Abstriche im Sinne eines MRSA-Screening (z. B. Nasenrachenraum, Haaransatz, Perineum) und zusätzlich der Wunden. Dabei muss in der Anforderung die Frage nach einem PVL-bildenden Staphylococcus aureus gestellt werden. Evtl. Screening von engen Kontaktpersonen. Ein negativer Abstrich schließt eine PVL-Infektion nicht aus. Die PVL-kodierenden Gene (lukS und lukF) werden mittels PCR nachgewiesen.

Verlaufskontrollen sollten frühestens 48 Stunden nach erfolgter Sanierung erfolgen. Dann drei negative Abstriche mit jeweils 24 h Abstand. Therapieempfehlungen– PDF.
Zudem sollten Risiken für rezidivierende Abszesse abgeklärt werden, dazu gehören ein schlecht eingestellter Diabetes mellitus und Rauchen (Acne inversa). Bei kleinen Kindern kann auch an einen Immundefekt gedacht werden.
Wie ist es unseren Patienten in Fallbeispiel 1 und 2 weitergegangen?
Fortsetzung Fallbeispiel 1:
Auf Rat der Immunologin wurden bei Maja einige Abstriche mit der direkten Anforderung vom Nachweis von PVL-Staphylokokken durchgeführt. In einem von 5 Abstrichen ließen sich PVL-Staphylokokken nachweisen. Unter anderem auch ein MRSA in der Nase. Daraufhin wurden ausgiebige Dekolonisationsmaßnahmen durchgeführt und die Familie mitbehandelt. Die Patientin hat dies sehr konsequent durchgeführt und konnte mit einem Eradikationsversuch die nervigen ständigen Abszesse loswerden und ist nun sehr glücklich.

Fortsetzung Fallbeispiel 2:
Daniel wurde in der Notaufnahme gründlich untersucht. Er zeigte mehrere operationswürdige Abszesse sowie eine schwere nekrotisierende Pneumonie. Er benötigte Sauerstoff und musste im Verlauf auf die Intensivstation verlegt werden. Nach ca. 14 Stunden sind die abgenommenen Blutkulturen positiv und es zeigt sich eine Blutstrominfektion mit Staphylokokkus aureus. Er wird gemäß der Leitlinie Staph. aureus Blutstrominfektion behandelt und erst nach 9 Tagen hat er negative Kontrollblutkulturen. Im Verlauf müssen die Wunden plastisch gedeckt werden. Die PVL bildenden Stämme konnten in den Blutkulturen, dem Sputum und in der Gelenkflüssigkeit bzw. intraoperativ erworbenen Proben nachgewiesen werden. Nach diversen Operationen, 2 Wochen Intensivaufenthalt und ca. 1,5 Monaten stationären Aufenthalt konnte auch Daniel in guten Allgemeinzustand nach Hause entlassen werden.

Therapie:
Eine Therapie sollte erfolgen bei symptomatischen PVL-Nachweis. Symptomatischen Personen, wenn im Umfeld PVL nachgewiesen worden ist.
Dekolonisationsmaßnahmen:
- Gleichzeitig alle potenziell besiedelten Personen dekolonisieren
- Antibiotische Nasensalbe (3 x tgl., z. B. Mupirocin)
- Mund- und Rachenspülung 2 x tgl. z. B. Chlorhexidin
- Ganzkörperwäsche mit desinfizierender Waschlösung (Chlorhexidin, Octenidin)
- Kosmetika wegwerfen, tgl. mehrfache Händedesinfektion, häufige Bettwäschewechsel und Wäsche generell bei 60°C waschen
- Kontrollabstriche, ggf. Wiederholen der Sanierung
Nachzulesen in den Empfehlungen der Charité.
Zudem Isolation im Einzelzimmer mit Kittel- und Mundschutzpflege.
Wichtigste Verhinderung der Übertragung durch Händedesinfektion.
Antibiotika
Einzelfallentscheidung
Die Patientin in Fallbeispiel 1 ist ohne Antibiose zurechtgekommen mit alleiniger Dekolonisation.
Patient 2 hatte eine Staphylokokken-Bakteriämie und hat prolongierte i.v.- Antibiose bekommen bei Kontrollblutkulturen und transösophagealen Echokardiographien. Sowie die operative Versorgung, Intensivtherapie und plastische Deckung der Wunden.
Bei dem Verdacht einer Sepsis oder dem Nachweis einer Blutstrominfektion (z. B.) Flucloxacillin oder Cefazolin ist die Antibiose obligat. Sie sollte gemäß dem Antibiogramm erfolgen. In Deutschland ist die PVL-Infektion auch häufig reiseassoziiert, daher können ungewöhnliche Resistenzmuster auftreten. Bei mehreren Abszessen oder sehr großen (> 5 cm) oder Komorbiditäten kann man eine Antibiose erwägen. Sollte natürlich an das Antibiogramm und eine mögliche Reiseanamnese angepasst werden. Hilfe bei der Präparateauswahl findet man im DÄ-Artikel.
Chirurgische Sanierung der Abszesse
Drainage, Debridement, Spülung
Punchlines:
- Der Nachweis von PVL kommt nicht automatisch, sondern muss gezielt angefordert werden
- Das Krankheitsbild bei PVL-Staphylokokken kann unterschiedlich verlaufen, mit rez. störenden Abszessen oder gar mit Sepsis, nekrotisierender Pneumonie und Bakteriämie und hoher Sterblichkeit.
- Häufig sind junge, sonst gesunde Patient*innen betroffen
- Sanierung und Dekolonisation nach Schema und ggf. Wiederholung nötig

Referenzen:
Hautinfektionen durch Panton-Valentine-Leukozidin-bildenden Staphylococcus aureus Skin infections due to Panton-Valentine leucocidin–producing S. aureus Dtsch Arztebl Int 2022; 119: 775-84; DOI: 10.3238/arztebl.m2022.0308 Leistner, Rasmus; Hanitsch, Leif G.; Krüger, Renate; Lindner, Andreas K.; Stegemann, Miriam S.; Nurjadi, Dennis
Charité – Institut für Hygiene und Umweltmedizin – https://hygiene.charite.de/forschung/arbeitsgruppen/ag_pvl_bildender_staphylococcus_aureus/ – https://hygiene.charite.de/fileadmin/user_upload/microsites/m_cc05/hygiene/PDFs/Dekolonisationsregime_VS13.pdf
Outpatient decolonization after recurrent skin infection with Panton-Valentine leukocidin (PVL)-producing S. aureus—The importance of treatment repetition Hanitsch LG, Krüger R, Hoppe PA, Humme D, Pokrywka A, et al. (2020) Outpatient decolonization after recurrent skin infection with Panton-Valentine leukocidin (PVL)-producing S. aureus—The importance of treatment repetition. PLOS ONE 15(4): e0231772. https://doi.org/10.1371/journal.pone.0231772
Philip Noel Panton – https://jcp.bmj.com/content/jclinpath/4/1/109.full.pdf
Disclaimer
Der Inhalt sollte nicht als medizinischer Rat verstanden werden. Der Inhalt hier dient nur zu Informationszwecken, und da jede Person so einzigartig ist, wenden Sie sich bei medizinischen Fragen bitte an Ihren Arzt oder Ärztin. Obwohl wir alle Anstrengungen unternehmen, um sicherzustellen, dass die von uns geteilten Informationen korrekt sind, freuen wir uns über Kommentare, Vorschläge oder Korrekturen von Fehlern. Datenschutz ist für uns von größter Bedeutung. Alle im Text erwähnten Personen, Orte und Szenarien wurden frei erfunden oder stark abgewandelt. Zahlen und Quellen sollten stets überprüft werden. Medizin unterliegt einem ständigem Wandel. Es wird keine Garantie für die Richtigkeit und Aktualität von Aussagen, Dosierungen oder Meinungen gegeben.

Hallo, meine 9-jährige Tochter hatte vor etwa 3 Monaten einen größeren (1 cm tiefen) Abszess in der Brust, dieser bei einem 5-tägigen Krankenhausaufenthalt operativ entfernt wurde. Beim Abstrich wurde Mrsa PVL festgestellt. Infos vom Krnakenhaus bekam man gar keine hierzu. Die spätere örtliche Kinderärztin empfiehl eine Sarnierung, diese wir alle auch durchgeführt haben.
Leider ist es so, das die kleine ständig kleine eitrige Pickel im Kniebereich entwickelt. Durch die schmerzhafte Erfahrumg der Operation bzw. vielmehr der Entfernung der etwa 30cm langen Mulbinde aus der Wunde, lässt sie sich kaum an den betroffenen Stellen anfassen.
Frage:
Wie wird man generell dieses Bakterium aus dem Körper los?
Lieber Christian Dilger,
wir sind ein medizinisches Podcastteam für Fachpersonal und können daher keine individuelle medizinische Beratung leisten. Bitte melde dich bezüglich deiner Tochter bei eurem Kinderarzt. Sanierung ist manchmal mehrfach nötig und auch alle Familienmitglieder sollten mitbehandelt werden, da es sonst zur Ping-Pong-Infektion kommt. Die verlinkten Empfehlungen der Charité Arbeitsgruppe im Artikel könnten da hilfreich sein. Auch der Austausch der Hygieneprodukte und die Kochwäsche der Kleidung darf nicht unterschätzt werden.
Alles Gute für deine Tochter.