Basics – Blutdruckmessung


Wir hatten uns ja immer vorgenommen auch die Basics zu behandeln und zu beleuchten und mal ehrlich: Gibt es etwas was mehr Basic ist als die Blutdruckmessung? Klar, wir können auch zum äußersten schreiten und uns den Patienten anschauen, aber es gibt doch (fast) keine Patientenversorgung ohne eine Blutdruckmessung. Wir steuern Therapien anhand des Blutdrucks, beobachten physiologische und pathologische Veränderungen.
Aber wir neigen auch beim Blutdruck (wie bei jedem Vitalwert) zur Zahlenkosmetik. Wer in dieses Thema tiefer einsteigen will sei auf diesen wunderbaren dasFOAM Artikel (Hoher Blutdruck ist kein Verbechen) verwiesen.
Alles in allem Grund genug sich etwas genauer mit der Technik der Blutdruckmessung und den Fallstricken zu beschäftigen.
Grundlagen
Wenn wir im allgemeinen über Blutdruckmessung reden, meinen wir den arteriellen Gefäßdruck im großen Kreislauf. Also der Druck, der durch das Schlagvolumen des linken Ventrikels erzeugt wird und gegen die elastischen Kräfte unserer Gefäße wirkt. (So wie eure Puste gegen die elastischen Kräfte eines Luftballons wirkt).
In Deutschland wird der Blutdruck in mmHg gemessen. Der Blutdruck ist pulsatil (wie ihr unschwer mit einem Griff an euer Handgelenk überpüfen könnt). Sein Maximum ist die Systole, sein Minimum die Diastole. Der eigentlich spannende Wert ist der mittlere arterielle Druck, der so genannte MAD.
Er ist das Produkt aus Herzzeitvolumen (HZV) und totalem peripherem Gefäßwiderstand (TPW).
MAD = HZV x TPW
Der periphere Gefäßwiderstand ist abhängig vom Durchmesser der Arteriolen und von der Viskosität des Blutes.
Das Herzzeitvolumen (HZV) ist die Blutmenge, die innerhalb einer definierten Zeit aus dem Herzen ausgetrieben (der Exorzist) wird, angegeben meist als Herzminutenvolumen (HMV), also Liter pro Minute. Das HMV ist somit abhängig von der Herzfrequenz und dem Herzschlagvolumen.
Wir benutzen den Blutdruck häufig als Surrogatparameter für Organperfusion. Streng genommen ist dies natürlich Quatsch. Besonders die (blutdruck-)kritischen Organe (Gehirn und Niere) haben eine ausgesprochene Autoregulation, sie regeln also in einem gewissen Bereich ihre Durchblutung selbst.
Nun ist Organdurchblutung nur sehr aufwendig zu messen und selbst das Herzzeitvolumen bedarf eines PiCCO oder zumindest der Echokardiografie. D.h. es dauert länger und daher wird das System etwas träge.
Daher ist uns der Blutdruck ein willkommener Näherungswert in Akutsituationen und zur kurzfristigen Therapiesteuerung. Das heißt aber auch, dass wir den Blutdruck niemals unabhängig vom Patienten beurteilen sollten. Wie so oft muss alles zusammen ein vollständiges Bild ergeben. Wir denken hier z.B. an:
- Vigilanz
- Rekap. Zeit
- Urinproduktion
- Laktat
- Zentralvenöse Sättigung
Nicht-invasive Messverfahren
Geschichte
Der italienische Arzt Sapione Riva Rocci beschrieb 1896 die Blutdruckmessung. Er benutzte dafür einen Fahrradschlauch und ein Quecksilbermanometer. Ihm haben wir es zu verdanken, dass man den Blutdruck bis heute mit RR (Riva Rocci) abkürzt und dass wir ihn immer noch in mmHg messen.
Nikolai Sergejewitsch Korotkow fand heraus, dass man mit einem distal der Manschette aufgesetzten Stethoskop Töne hören kann, wenn der Blutdruck zwischen Systole und Diastole liegt. Diese Geräusche werden durch einen turbulenten Blutstrom ausgelöst und werden Korotkow-Töne genannt.
Bis Heute ist dies der Goldstandard der nicht-invasiven Blutdruckmessung.
Manuelle Verfahren
Messprinzip
Wir legen eine nicht dehnbare Manschette um den Arm des Patienten. Die Manschettenbreite sollte 37-50% des Oberarm-Umfangs haben. Wir pumpen den in der Manschette befindlichen Cuff auf und tasten parallel den Puls an der A. Radialis. Wenn dieser nicht mehr tastbar ist okkludiert die Manschette die A. brachialis. Der Cuffdruck liegt folglich oberhalb des systolischen Blutdruck.
Für die Messung nach Riva Rocci verringern wir nun langsam den Cuffdruck bis der Radialis-Puls wieder tastbar ist. Der Cuffdruck, bei dem der Puls gerade tastbar ist, ist der systolische Blutdruck.
Für die Messung nach Korotkow wird distal der Manschette ein Stethoskop aufgesetzt. Der Cuff-Druck, bei dem die ersten Korotkow-Töne hörbar sind, wird mit dem systolischen Blutdruck gleichgesetzt, der Cuff-Druck bei deren Verschwinden mit dem diastolischen. Der mittlere arterielle Druck kann auf diese Weise nicht gemessen werden. Er kann aber mittels folgender Formel genähert werden:
(2 * Diastole + Systole) / 3
Fehlerquellen
Hört sich narrensicher an? Ist es auch weitgehend, ein paar Fehlerquellen sollte man trotzdem kennen:
Falsche Manschettengröße
- zu große Manschette -> zu niedrig gemessener Blutdruck
- zu kleine Manschette -> zu hoch gemessener Blutdruck
Außerdem sollte darauf geachtet werden, dass die Manschette in der Mitte des Oberarms sitzt und keinen Knochenkontakt (insbesondere zum Olecranon) hat. Knochen lässt sich nur äußerst selten durch Luft komprimieren und verhindert damit die Okklusion der A. brachialis. Die Werte werden also zu hoch gemessen.
Jetzt wird es etwas abstrakter: auch bei der Messung am Oberarm muss der hydrostatische Druck der Blutsäule beachtet werden. Der Cuff gehört immer auf Herzhöhe (genauer auf Höhe des rechten Atriums). Sitzt der Cuff oberhalb, werden die Werte zu niedrig, wenn er unterhalb liegt, zu hoch. Dies sollte man insbesondere berücksichtigen, wenn es um sitzende Lagerungen geht, bei denen man beurteilen möchte, ob noch ausreichend Blut im Gehirn ankommt. Untersuchungen in Narkose zeigen, dass ein Höhenunterschied von 10 cm einen Blutdruckunterschied von 7,6 mmHg ausmacht.
Rechnen wir dies einmal kurz durch: MAD 65 mmHg (eigentlich ganz gut), Beachchairlagerung im OP, Abstand zwischen Oberarm und Kopf 30 cm. 7,6 x 3 = 22,8 mmHg. Also ist der MAD im Kopf (65 mmHg – 22,8 mmHg) nur noch bei 42,2 mmHg. Damit liegt er außerhalb der Autoregulation des Gehirns (50 – 150 mmHg) und es besteht die Gefahr einer cerebralen Hypoxie. Natürlich bezieht sich diese Rechnung auf Patienten in Vollnarkose bei denen die physiologische Orthostasereaktion ausgeschaltet ist.
Die weiteren Fallstricke sind eher umgebungs- und anwenderabhängig. Wenn man den Cuffdruck zu schnell reduziert wird die Messung selbstverständlich ungenauer. In einer lauten Umgebung funktioniert die Messung nach Korotkow nicht (Habt ihr schon mal versucht euch auf einem Metalkonzert zu unterhalten? Da bleibt nicht viel außer Mundbewegungen und freundlichem Nicken. Ähnlich ist es mit der auskultatorischen Blutdruckmessung im fahrenden RTW – Raten und Nicken).
Oszillometrische Verfahren (Automatische Blutdruckmessung)
Aber wer hat in der heutigen Zeit schon Lust dauernd von Hand Blutdruck zu messen? Glückerlicherweise haben sich einige schlaue Köpfe Gedanken dazu gemacht und ein automatisches nicht-Invasives-Messprinzip entwickelt, welches heute mittlerweile Standard ist: Die Oszillometrie.
Messprinzip
Wie bei der manuellen Messung wird eine Manschette mit einem Cuff um eine komprimierbare Extremität gelegt und in diesem Fall mit einem Gerät (unserem Patienten-Monitor) verbunden. Wie ihr euch denken könnt, wird die Manschettenfüllung von einem Computer gesteuert, der Fülldruck der Manschette wird gemessen und in, für den Computer, verständliche Nullen und Einsen übersetzt. Die Pulsationen der Arterien führen zu einer Druckänderung im Cuff. Diese Oszillationen beginnen mit kleiner Amplitude, erreichen ihr Maximum im Bereich des MAD und flachen dann wieder ab. Aus diesen Oszillationen kann dann nach einem Algorithmus der Blutdruck ermittelt werden. Die Messung dauert dabei 20-40 s und man kann ein Intervall einstellen (und wenn ihr zwanghaften Charakteren, wie mir , eine Freude machen wollt, dann stellt ihr auch ein Intervall ein).
Pros und Contras
Die Algorithmen, die zur Ermittlung des Blutdrucks führen sind herstellerspezifisch und nicht frei einsehbar. Das heißt leider, dass sich die Blutdruckwerte zwischen Herstellern z.T. erheblich unterscheiden können. Außerdem wurden diese Algorithmen bei normotensiven Patienten entwickelt. Dies führt ebenfalls zu Abweichungen im Rahmen von pathologischen Veränderungen. Bei (sehr) niedrigen Werten werden falsch-hohe Werte, bei sehr hohen Werten falsch-niedrige ausgegeben. Man muss nicht lange nachdenken, um zu wissen, dass diese Tatsache zur Untertherapie führt.
Eine weitere Fehlerquelle ist der unruhige Patient, der Chirurg, der sich am Arm mit der Manschette abstützt oder der wackelnde RTW. Jede Form der Bewegung kann zu Fehlmessungen führen.
Bei längeren Messungs-Zyklen, vor allem mit hohen Blutdruckwerten, kann es zu Druckstellen und petechialen Einblutungen kommen.
Ein Vorteil gegenüber der manuellen Messung ist, dass eine Messung am Unterschenkel und am Unterarm möglich ist. Dies ist zwar nicht offiziell empfohlen, stellt aber bei adipösen Patienten oder wenn die Oberarme nicht zugänglich sind, eine echte Alternative dar. Allerdings sollte die Manschette genau wie bei der manuellen Messung auf Herzhöhe sitzen, um einen verwertbaren Blutdruck zu messen. Sollte eine entsprechende Lagerung nicht möglich sein, muss man im Hinterkopf haben, dass eine Abweichung zum tatsächlichen Druck vorliegt.
- Manschette zu hoch -> Druck zu niedrig
- Manschette zu niedrig -> Druck zu hoch
Invasive Blutdruckmessung
Kritische Patienten bekommen eine „Arterie“. Das heißt, wir legen einen Plastikschlauch in eine Arterie. Beliebte Gefäße sind in diesem Zusammenhang die A. radialis und die A. Femoralis. Aber im Endeffekt ist jede Arterie denkbar, die du mit deiner Nadel und deinem starken Arm erreichst.
Die Pulswelle in der Arterie wird über den Katheter auf ein mit Flüssigkeit gefülltes Schlauchsystem geleitet. An dieses Schlauchsystem ist ein Druckwandler (Transducer) angeschlossen. Im Druckwandler sitzt eine dehnbare Membran, die durch die Pulswelle ihre Form ändert. Diese Verformung wird durch dehnungsabhängige Änderung des elektrischen Widerstandes eines Drahtes (Wheatstone-Brücke) gemessen und durch einen Computer in eine arterielle Druckkurve umgerechnet. Es entsteht eine wunderschöne rote Kurve auf unserem Monitor und wir können nahezu sekundengenau den Blutdruck ablesen.
Nullen
Wir müssen unserem Computer einmal beibringen, welcher Druck denn Null sein soll (da kann ja sonst jeder kommen). Dies tun wir, indem wir den Transducer zur Atmosphäre hin öffnen, am Monitor die Taste „Nullabgleich“ suchen und betätigen. Nun hat sich der Computer gemerkt, wie sich in diesem System der Atmosphärendruck „anfühlt“ und diesen als 0 gesetzt.
Die Blutdruckkurve
Die Form und Amplitude der Kurve werden von dem ausgeworfenen Volumen und den Wandeigenschaften der Gefäße (peripherer Widerstand) bestimmt. Das Schließen der Aortenklappe führt zu einer Inzisur der Kurve. Je proximaler die Kanüle desto früher und deutlicher ist die Einkerbung zu sehen. Der folgende kleine Anstieg der arteriellen Kurve ist durch die Windkesselfunktion der Aorta hervorgerufen.

Es ist durchaus relevant zu verstehen, dass Druck nicht gleich Fluss ist! Bei der abgebildeten Kurve handelt es sich um eine Druckkurve. Die zugehörige Flusskurve hat einen Peak in der Mitte der Systole und fällt mit dem Schluss der Aortenklappe auf Null. Das heißt, mit dem Schluss der Klappe liegt kein Volumenfluss mehr vor, es ist lediglich noch Druck im System. Gut vorstellen kann man sich das, wenn man schon mal eine Nadel in eine Arterie gesteckt hat (egal ob mit Absicht oder versehentlich). Es tritt eine pulsierende Blutung auf, die zwischenzeitlich zum Erliegen kommt.
Fehlerquellen
So schön dieses System auch ist, es gibt leider einige Fehlerquellen, die man kennen muss.
Die Postion des Druckwandlers ist extrem wichtig. Der Druckwandler sollte ebenfalls auf Herzhöhe angebracht sein. Der hydrostatische Druck in flüssigkeitsgefüllten Röhren führt zu einer Abweichung von 7,5 mmHg pro 10 cm. Wer aufmerksam mitliest kennt diese Zahl bereits. Ohne die Beispielrechnung von oben wiederholen zu wollen – das kann zu massiven Fehleinschätzungen führen. Im Falle einer Lageänderung beim Patienten (und falls der Druckwandler nicht am OP-Tisch befestigt ist auch bei jeder Höhenverstellung des OP-Tisches) muss der Druckwandler nachjustiert werden. Für Transporte empfiehlt es sich, den Druckwandler am Patienten zu befestigen.
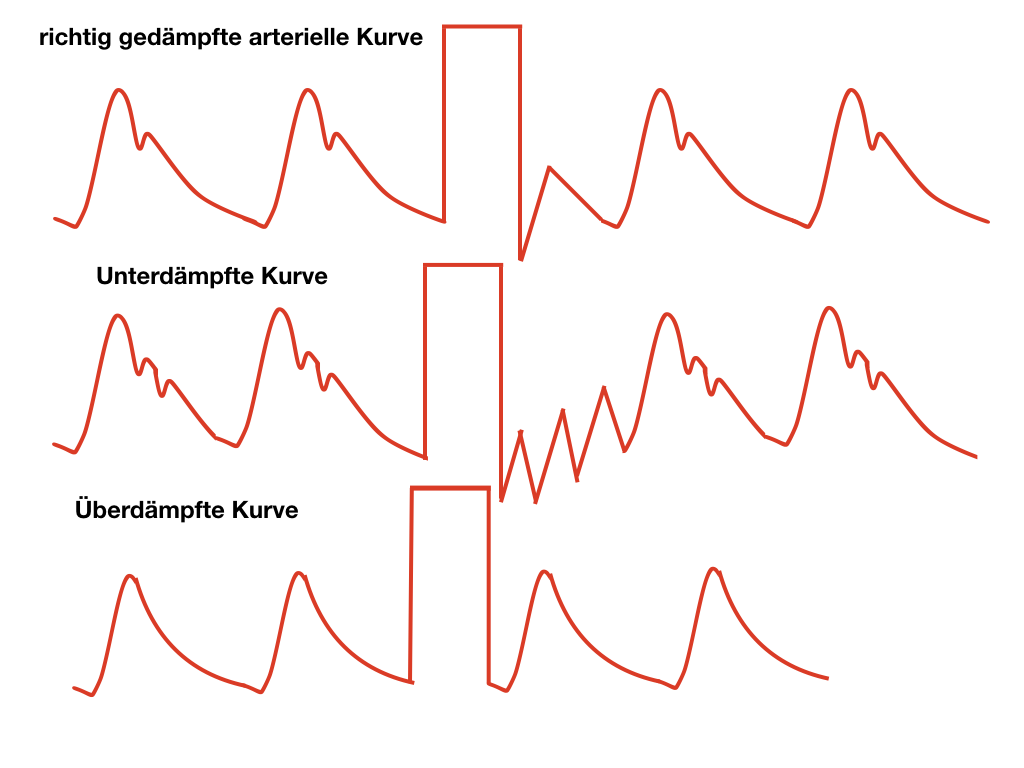
Ein weiterer wichtiger Parameter ist die Dämpfung des Systems. Ein typisches Phänomen ist die Überdämpfung. Durch Thromben oder Luftblasen im Schlauchsystem kommt es zu einem Abflachen der Blutdruck-Kurve. Das Gegenteil ist die Unterdämpfung. Hier sind sog. Schleuderzacken in der Systole zu sehen. Mittlerweile sind Filter in unseren Monitoren installiert, die eine Unterdämpfung herausrechnen. Nichtsdestotrotz sollten zur Vermeidung der Unterdämpfung unnötige Verlängerungen oder 3-Wege-Hähne im Schlauchsystem vermieden werden. Überprüft werden kann die korrekte Dämpfung mit Hilfe der „fast-flush method“. Dabei spülen wir das Schlauchsystem mit 300 mmHg (der Spülhahn sitzt am Druckabnehmer). Im Anschluss an diesen „flush“ kommt es zu einem kurzen Nachschwingen der Kurve. Bei überdämpften Kurven führt das nicht zu Nachschwingen, bei unterdämpften hingegen zu einer kleinen VT ;).
Es ist bei der Interpretation der Werte durchaus wichtig in welchem Gefäß die Kanüle steckt. Pauschal gilt: Je peripherer die Kanüle desto höher ist der systolische Blutdruck. Auf den MAD wirkt sich dies beim gesunden Patienten nicht aus. Im Rahmen von hohen bzw. exzessiven Katecholamin-Dosierungen kann es zu Fehlmessungen in der Peripherie kommen. In diesem Fall solltet ihr über einen Katheter in der A. femoralis nachdenken.
Komplikationen
Überall wo ihr einen Plastikschlauch reinsteckt können auch Komplikationen auftreten. Neben einer Infektion oder einer Blutung ist hier hauptsächlich der Verschluss der Arterie zu nennen. Allerdings sind diese Komplikationen selten. Scheer et al. fand bei 19.000 Kanülierungen der A. radialis zwar in fast 20% der Fälle einen temporären Verschluss der Arterie, aber nur in 0,09% der Fälle kam es zu ischämischen Komplikationen.
Der so oft geforderte Allen-Test: Valgimigli et al. hat dies im Rahmen von transradialen Herzkathetern untersucht und fand keinen Unterschied in den Komplikationen, egal ob die Patienten einen positiven oder negativen Allen-Test hatten. Daher sehen wir den Allen-Test als überflüssig an.
Ein weiteres Problem ist natürlich, dass nur die wenigsten Patienten einen (weiteren) Schlauch in einem ihrer Gefäße als angenehm empfinden, so dass wir die invasive Messung nur den Patienten zukommen lassen sollten, die sie wirklich brauchen.
Vorteile
Die invasive Blutdruckmessung hat aber auch einige unbestreitbare Vorteile. Durch eine „Arterie“ haben wir eine Echtzeit-Überwachung, während mit einer Manschette nur serielle Messungen (max. 1x pro Minute und das ist für einen wachen Patienten dann schon sehr unangenehm) haben. Meidert et al. fand einen stabileren Blutdruck im Anästhesie-Setting bei Patienten mit invasiver Blutdruckmessung (Die Antwort auf die Frage ob dies outcome-relevant ist bleibt uns der Autor schuldig).
Ein weiterer Vorteil ist die Möglichkeit der arteriellen Blutgasanalyse, die uns viele nützliche Informationen für unsere Beatmungseinstellungen und über die Kreislaufstuation des Patienten bietet.
Schlagvolumenvarianz
Ein weiterer Vorteil ist die Schlagvolumenvarianz. Diese funktioniert aber leider nur unter maschineller Beatmung. Vereinfacht gesagt kommt es unter maschineller Beatmung zu einer Umkehr der Drücke in unserem Thorax. In der Inspiration haben wir einen höheren intrathorakalen Druck als in der Exspiration. Dies führt zu einem An- und Abschwellen der Kurve oder auch „Up and Down“. Je weniger Vorlast (Volumen in den venösen Gefäßen), desto ausgeprägter dieses „Up and Down“ und wir sollten eine Volumengabe erwägen.
Erklärung:
Und Jetzt wird es kompliziert! Also: In der Inspiration steigt, durch den erhöhten intrathorakalen Druck, das linksventrikuläre Schlagvolumen, da die linksventrikuläre Vorlast steigt und die linksventrikuläre Nachlast abnimmt (Druckunterschied zwischen intrathorakal und extrathorakal (Pint > Pext)). Am rechten Herzen sinkt in der Inspiration das Schlagvolumen, da die Vorlast rechtsventrikulär abnimmt und die Nachlast ansteigt. Da die pulmonale Durchflusszeit ca. 2 Sekunden dauert, führt die Reduktion des rechtsventrikulären Schlagvolumen erst nach ein paar Herzschlägen zu einer geringeren linksventrikulären Füllung und Auswurf. Dies ist dann meist in der Exspiration.

Co-Autoren
Timo Höntsch
Andere #FOAMed Quellen
LiDCO – Stroke Volume Variation
Anesthesiology – Changes in Arterial Pressure during Mechanical Ventilation

Pingback: Podcast Januar 2020 - Folge 12 - pin-up-docs - don't panic
Pingback: "titriert" Blutdruck - Die Basics - pin-up-docs - don't panic
Pingback: Podcast Februar 2020 - Folge 13 - pin-up-docs - don't panic
Pingback: Dämpfung der Arterie – Critical Care Skills
Pingback: Podcastfolge 66 - Hauptfolge Juli 2024 - pin-up-docs - don't panic