Basics „Vollheparinisierung“

„Vollheparinisierung“ ist Krankenhaus-Slang für eine therapeutische Antikoagulation. Unter einer therapeutischen Antikoagulation versteht man den Einsatz von Hemmstoffen der plasmatischen Gerinnung zur Therapie oder Prophylaxe einer Thrombembolie. Die Prävalenz der zugrundeliegenden Erkrankungen steigt mit dem Alter, sodass die Häufigkeit dieser Therapie in der alternden Gesellschaft stetig ansteigt. Die korrekte Anwendung der geeigneten und zugelassenen Substanzen gehört also zum Handwerkszeug eines jeden „Health-Care-Providers“. Wir möchten euch im Folgenden eine Übersicht über die Pharmakologie und praktische Anwendung der üblicherweise eingesetzten Substanzen geben.
Patienten und einige Kollegen benutzen in diesem Zusammenhang manchmal etwas undifferenziert das Wort „Blutverdünnung“. Natürlich hat der Eingriff in die Gerinnungskaskade (egal an welcher Stelle) nichts mit einer „Verdünnung“ zu tun. Eine „Verdünnung“ erreichen wir durch die Gabe einer entsprechend großen Menge Infusionslösung, wodurch man auch in einem erheblichen Maße die Gerinnung beeinflussen kann, zu diesem Zweck wird man das allerdings nicht therapeutisch praktizieren ;).
Orale Antikoagulantien werden in diesem Artikel aus Gründen der Übersichtlichkeit nicht behandelt.
Indikationen
- kardial
- Thromboembolieprophylaxe bei Vorhofflimmern
- Mechanischer Herzklappenersatz
- Biolgischer Herzklappenersatz (außer in Aortenposition) in den ersten 3 Monaten oder länger bei zusätzlichen Risikofaktoren (Vofhofflimmern, Z.n. Thrombembolie, LV-EF < 30%, Koagulopathie)
- persistierendes Foramen ovale (Schlaganfall-Prophylaxe)
- Ventrikelaneurysma
- nach Myokardinfarkt oder bei dilatativer Kardiomyopathie
- vaskulär
- Venenthrombosen
- Phlebothrombose (tiefe Beinvenenthrombose)
- Zerebrale Thrombose
- Sinusthrombose
- Pfortaderthrombose
- Ovarialvenenthrombose
- Lungenarterienembolie
- Dissektion der hirnversorgenden Gefäße
- A. carotis
- A. vertebralis
- nach OPs mit Gefäßbeteiligung und hohem Verschlussrisiko
- Venen-Bypässe (z.B. Fem-Pop)
- pAVK (je nach Schweregrad)
- Venenthrombosen
- genetisch
- Thrombophilie
- Antiphospholipid-Syndrom
- Thrombophilie
Notfall- und akutmedizinische Indikationen
- Myokardinfarkt
- OMI – Nicht jeder Thoraxschmerz! -> Gefäßokklusion muss vorliegen bzw. der Verdacht nach EKG nahe liegen!
- Akuter arterieller Verschluss einer Extremität
- Verdacht auf Lungenembolie
- Wells-Score
- Begleitend zur Lysetherapie
CAVE: Auch oder gerade notfallmedizinisch gilt die Regel: keine Therapie ohne Diagnose. Das heißt: Nicht jeder Thoraxschmerz sollte undifferenziert Heparin erhalten, da es durchaus Differentialdiagnosen (z.B. Aortendissektion) gibt, bei denen dies kontraindiziert ist. Der Beginn einer Therapie sollte daher nur bei eindeutigen Ischämiezeichen im EKG oder laborchemischem Hinweis auf eine kardialen Ischämie erfolgen. Bei der Lungenembolie ergibt sich ein analoges Vorgehen.
Unfraktioniertes Heparin
Eine therapeutische Antikoagulation mit Heparin ist nur durch eine intravenöse Gabe zu erreichen. Eine subkutane Applikation ist lediglich zur prophylaktischen Anwendung ausreichend validiert und empfohlen.
Grundlagen
Im menschlichen Organismus wird Heparin vorwiegend aus basophilen Granulozyten und Mastzellen freigesetzt. Es bindet an verschiedene Moleküle, insbesondere Antithrombin III (AT III) und verstärkt dessen Wirkung um das 1000-fache. Der entstehende Komplex hemmt die Gerinnungsfaktoren II, IX, X, XI, und XII. Heparine werden häufig aus der Lunge oder dem Darm von Schweinen isoliert.
Therapiesteuerung
Eine therapeutische Antikoagulation mittels unfraktioniertem Heparin muss durch PTT-Kontrollen gesteuert werden.
Ziel: 1,5 – 2,5-fache Verlängerung der Ausgangs-PTT
Laborkontrollen:
PTT: Die angestrebte PTT muss in regelmäßigen Laborkontrollen überprüft werden. Die PTT-Kontrolle sollte alle 6 Stunden erfolgen. Ist eine stabile PTT-Einstellung über mehrere Kontrollen erreicht und der Patient leidet nicht an einer „dynamischen“ Erkrankung (z.B. Sepsis, Schock, akutes Leberversagen) können die Kontrollintervalle auf 12 bzw. 24h ausgedehnt werden.
AT-III: Die Wirkung von Heparin wird über eine Bindung und Wirkverstärkung (1000x) von Antithrombin III erreicht. Ein Antithrombinmangel kann daher zu einer verminderten Heparin-Wirkung führen. Von einem relevanten AT-III-Mangel kann man sprechen, wenn mehr als 35.000 IE/Tag UFH benötigt werden um die angestrebte PTT-Verlängerung zu erreichen. In diesem Fall sollte AT-III kontrolliert und ggf. substituiert werden. Dies ist, außer bei ECMO-Therapie, aber selten nötig.
Perfusor-Laufraten ab denen AT-III kontrolliert werden sollte:
- 12.500 IE UFH > 5,3 ml/h
- 25.000 IE UFH > 2,7 ml/h
Nachteile
Die therapeutische Antikoagulation mittels Heparin ist mit einigen Nachteilen verbunden:
- schlechte Steuerbarkeit
- personeller Aufwand
- Blutentnahmen
- Laborkontrollen
- Bedienung des Perfusors
- eingeschränkter Patientenkomfort
- Perfusor
Vorteile
Dennoch gibt es einige Vorteile, die einen Einsatz von unfraktioniertem Heparin notwendig machen:
Unabhängigkeit von der Nierenfunktion : Alle niedermolekularen Heparine werden mehr oder weniger renal metabolisiert.
Verlässliche Resorption bei verminderter Hautdurchblutung: Einige Krankheitsbilder oder (intensiv-) medizinische Zustände (laufende {hochdosierte} Katecholamintherapie) führen zu einer verminderten Durchblutung der Peripherie. Dadurch kann die Resorption der subkutan verabreichten niedermolekularen Heparine beeinträchtigt werden.
Antagonisierbarkeit: Die Wirkung von unfraktioniertem Heparin lässt sich durch die Gabe von Protamin vollständig antagonisieren und macht somit eine schnelle Beendigung der Therapie möglich (z.B. bei aktiver Blutung).
Praktische Durchführung:
Loading-Dose
Zu Beginn einer therapeutischen Antikoagulation mit Heparin erfolgt die Gabe einer Startdosis, um eine initiale PTT-Verlängerung zu erreichen. Diese liegt bei:
70-80 IE pro kg Körpergewicht als Bolus
Beispielrechnung: 70 kg x 70 IE = 4900 IE Heparin als Bolus
Daher kommt die pauschale Empfehlung von 5.000 IE als Initialdosis bei der Lungenembolie und bei OMI. Beim normalgewichtigen Patienten liegt man mit dieser Dosierung nicht falsch.
Erhaltungsdosis
Die Gabe der Erhaltungsdosis erfolgt mittels Perfusor. Die empfohlene Dosierung liegt bei 15 – 20 IE pro kg Körpergewicht pro Stunde.
Beispielrechnung: 70 kg x 15 IE = 1050 IE pro Stunde
Perfusoreinstellung: Uns sind zwei gängige Perfusor-Dosierungen bekannt:
- 12.500 IE / 50 ml = 250 IE pro ml
- 25.000 IE / 50 ml = 500 IE pro ml
Der „12.500er“ Perfusor hat den Vorteil einer höheren Laufrate, was gerade bei einem peripheren Zugang einen Sicherheitsaspekt darstellt. Andererseits entsteht ein höherer Personalaufwand.
Die Starteinstellung des Perfusors liegt bei unserem 70 kg Patienten und beim „25.000er“ Perfusor also bei 2,1 – 2,8 ml/h. Beim „12.500er“ doppelt so hoch ;).
Anpassung nach PTT
PTT < 48 sec = Erneute Loading-Dose (70 – 80 IE / kg KG) und Dosis um 4 IE pro kg KG pro Stunde steigern („25.000er“ = 0,5 ml/h / „12.500er“ = 1 ml/h)
PTT 48-60 sec = Halbe Loading-Dose (35-80 IE / kg KG) und Dosis um 2 IE pro kg KG pro Stunde steigern („25.000er“ = 0,2-0,3 ml/h / „12.500er“ = 0,5 ml/h)
PTT 60 – 92 sec = FINGER WEG!
PTT 92 – 120 sec = Dosisreduktion um 2 IE pro kg KG pro Stunde („25.000er“ = 0,2-0,3 ml/h / „12.500er“ = 0,5 ml/h)
PTT > 120 sec = Perfusor 1 h pausieren und im Anschluss mit Dosisreduktion um 3 IE pro kg KG pro Stunde („25.000er“ = 0,4 ml/h / „12.500er“ = 0,8 ml/h)
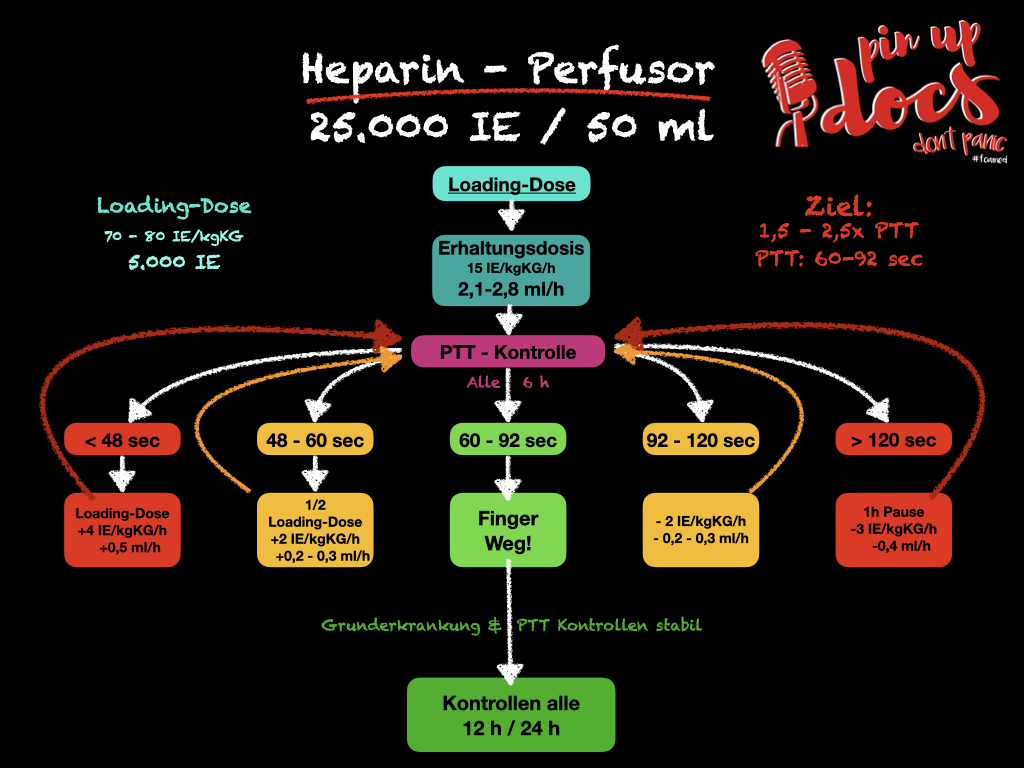

Antagonisierung
Aufgrund der kurzen Halbwertszeit von unfraktioniertem Heparin (ca. 2 h) reicht im Falle einer Blutungskomplikation meist eine Pausierung des Heparin um die Gerinnung zu normalisieren. Im Fall einer anhaltenden Blutung kann Protamin eingesetzt werden. Als Faustregel gilt, dass eine I.E. Protamin eine I.E. Heparin antagonisiert. Bei Protamin handelt es sich aber nicht um ein leichtfertig einzusetzendes Medikament, denn es weist ein erweitertes Nebenwirkungsspektrum (u.a. schwerste allergische Reaktionen, Kreislaufdepression und pulmonale Vasokontriktion) auf. Zudem wirkt es seinerseits im Falle einer Überdosierung gerinnungshemmend.
Dosierung:
Die Dosierung richtet sich nach
- Schwere der Blutung
- Zeitpunkt, Art und Menge der letzten Heparin-Gabe
Initial liegt ihr bei einem blutenden Patienten mit 5000 I.E. Protamin nicht ganz falsch. Im Anschluss müsst ihr nach PTT und Blutung nachsteuern, egal ob ihr Protaminsulfat oder Protaminhydrochlorid zur Verfügung habt.
Niedermolekulare Heparine (NMH)
Bei erhaltener Nierenfunktion und stabiler Grunderkrankung empfiehlt sich eine Antikoagulation mittels niedermolekularem Heparin, diese ist mit deutlich weniger personellem Aufwand und gesteigertem Patientenkomfort verbunden.
Grundlagen
Niedermolekulare Heparine werden aus unfraktioniertem Heparin gewonnen. Sie bieten (je nach Präparat) gegenüber UFH eine Reihe von Vorteilen wie
- die dosisunabhängig höhere absolute Bioverfügbarkeit (≥ 90%) nach s.c. Gabe,
- die Möglichkeit der s.c.-Gabe 1-2x pro Tag zur Therapie venöser Thromboembolien
- Verzicht auf ein Routine-Monitoring
- bessere Verträglichkeit
- eine höhere Sicherheit (z. B. geringere Immunogenität im Sinne einer Heparin-induzierten Thrombozytopenie Typ II)
Wirkstoffe
Im Folgenden haben wir euch eine Übersicht über die gängigen niedermolekularen Heparine und deren Dosierung im Rahmen der therapeutischen Antikoagulation bei normalgewichtigen Patienten zusammengestellt.
| Wirkstoff | Produktname (z.B.) | Dosierung | Anpassung/Absetzen |
| Certoparin | Mono Embolex® | 8000 IE s.c. 1-0-1 | GFR < 30 ml/min |
| Enoxaparin | Clexane® | 1 mg/kgKG s.c. 1-0-1 (70 kg KG = 70 mg) | GFR < 50 ml/min |
| Dalteparin | Fragmin® | 200I.E./kgKG s.c 1-0-0 max.18.000 I.E. 100 IE/kgKG s.c. 1-0-1 | GFR < 30 ml/min |
| Tinzaparin | Innohep® | 175 IE/kg Körpergewicht s.c. 1-0-0 | GFR < 30 ml/min |
| Nadroparin | Fraxiparin® | 0,1 ml/10 kgKG s.c. 1-0-1 | GFR < 30 ml/min |
Es ist wichtig zu verstehen, dass es auch bei einer Niereninsuffizienz mit einer reduzierten GFR oberhalb der angegebenen Grenzen zu einer erhöhten Blutungsneigung kommen kann. Gleichzeitig kann je nach Wirkstoff eine Anwendung mit stärker reduzierter GFR sicher sein, wenn dies unter engem Monitoring und Laborkontrollen (Anti-Xa-Aktivität) geschieht. Unter Anpassung/Absetzen sind die jeweiligen Einträge von Dosing.de verlinkt.
Antagonisierung
Auch niedermolekulare Heparine können durch Protamin antagonisiert werden. Allerdings wird Protamin zu keiner vollständigen Normalisierung der Gerinnung führen, da die Anti-Xa-Aktivität der NMH nicht vollständig durch das Protamin aufgehoben wird.
Außerdem ergeben sich zusätzliche Schwierigkeiten:
- Schwierige Dosisfindung
- Es gibt keine Dosierungsempfehlung für die Antagonisierung der unterschiedlichen NMH durch Protamin. Außerdem gibt es im Gegensatz zum unfraktionierten Heparin keine Möglichkeit, die Restaktivität zu monitoren (wenn ihr nicht in der Lage seid, die Activated Clotting Time und Anti-Xa-Aktivität zeitnah zu bestimmen).
- Unterschiedliche Halbwertszeiten
- NMH haben eine deutlich längere HWZ als Protamin, sodass ggf. repetitive Gaben notwendig werden.
Sonderfälle
Es gibt einige Sonderfälle der therapeutischen Antikoagulation, für die unsere besprochenen Therapiekonzepte nicht gelten.
- Schwangere
- Heparin-induzierte Thrombozytopenie II

Autoren
Dr. med. Thorben Doll
Arzt in Weiterbildung Anästhesiologie, aktiver Notarzt, lernte die Notfallmedizin von der Pike auf kennen, präklinische Erfahrung 17 Jahre und Gründer von Pin-Up- Docs.de
Johannes Pott
Arzt in Weiterbildung Anästhesiologie, aktiver Notarzt, Lieblingsbaustelle ist die Intensivstation. Seit 15 Jahren im Rettungsdienst und Gründer von Pin-Up-Docs.de
online Quellen
https://www.deutsche-apotheker-zeitung.de/daz-az/2017/daz-29-2017/aehnlich-aber-nicht-gleich
https://next.amboss.com/de/article/4K03gS#Z481fbe3120678240dc097bd827271dc0
Fachinformation Mono Embolex® Novartis Pharma Stand Oktober 2014
Fachinformation Clexane® Sanofi Stand April 2020
Fachinformation Fragmin® Pfizer Stand Juni 2016
Fachinformation Innohep® Leo Pharma September 2016
Fachinformation Fraxiparin® kohlpharma GmbH Stand Oktober 2016
Fachinformation Protamin MEDA Pharma Stand Juni 2013
S2k-Leitlinie zur Diagnostik und Therapie der Venenthrombose und der Lungenembolie
Quellen
Guide to Anticoagulant Therapy: Heparin A Statement for Healthcare Professionals From the American Heart Association Jack Hirsh, Sonia S. Anand, Jonathan L. Halperin, and Valentin Fuster Originally published19 Jun 2001 https://doi.org/10.1161/01.CIR.103.24.2994Circulation. 2001;103:2994–3018
Maurin, N. Heparinresistenz und Antithrombinmangel*. Med Klin 104, 441–449 (2009). https://doi.org/10.1007/s00063-009-1093-8
Herold, Gerd. Innere Medizin 2020. Walter de Gruyter GmbH & Co KG, 2020.


Pingback: Podcast Oktober 2020 - Folge 21 - pin-up-docs - don't panic
Ich habe heute eine neue Konzentration kennengelernt 10.000 IE/50ml. Die 5000IE-Variante kenne ich noch aus der Herzchirurgie. Schon schade, dass es da solch einen “Wildwuchs“ gibt, wo uns doch einheitliche Konzentrationen soviel für die Patientensicherheit bringen würden.
Viele Grüße,
Chris
Hallo Chris,
vielen Dank für deinen Kommentar!
Du hast vollkommen Recht, es ist ganz schön traurig was es da so an „Wildwuchs“ gibt. Deshalb können wir immer nur dazu ermutigen sich alle Perfusoren ganz genau anzuschauen und ein „das haben wir immer schon so gemacht“ nicht einfach zu akzeptieren.
Viele Grüße von den Pin-Up-Docs,
Johannes
Pingback: Update: S2k-Leitlinie - Empfehlungen zur stationären Therapie von Patienten mit COVID-19 - pin-up-docs - don't panic
Hallo,
ich habe auf Basis des tollen Artikels einen FOAM Rechner erstellt, durch den man individuelle Laufraten erhält. LG Moritz
https://sites.google.com/view/drthielking/startseite/vollheparinisierung